Захворювання печінки з хронічним перебігом, при якому відбувається повна перебудова печінкової тканини і судинного русла, називають цирозом. Прогноз і тяжкість недуги залежить від розвитку ускладнень. Найчастіше цироз ускладнюється портальною гіпертензією (ПГ).
Портальна гіпертензія при цирозі печінки супроводжується утворенням вузлів і рубцевої тканини, в результаті чого заліза перестає справлятися зі своїми функціями. Крім того, порушується функціональність портальної (ворітної) вени, після чого тиск в посудині підвищується. Це небезпечно не тільки для здоров’я, але й для життя пацієнта. З цієї причини важливо якомога раніше діагностувати і провести грамотне лікування патології.
Загальні відомості про цироз печінки
Цироз характеризується активізацією в клітинних структурах печінки патологічних процесів, на тлі яких спостерігається загибель гепатоцитів і їх заміна фіброзною тканиною, а іноді стромою. При цьому сам орган піддається візуальним змінам: збільшується або зменшується в розмірах, стає щільним, а поверхня набуває горбистий і шорсткий характер.
Захворювання має різний патогенез. У більшості випадків його розвиток провокують:
- алкогольна залежність;
- медикаментозна інтоксикація;
- паразитарні інфекції;
- порушений обмін речовин;
- неправильне харчування;
- гепатит;
- грибкові і трематозні інфекції;
- хімічне отруєння і багато іншого.
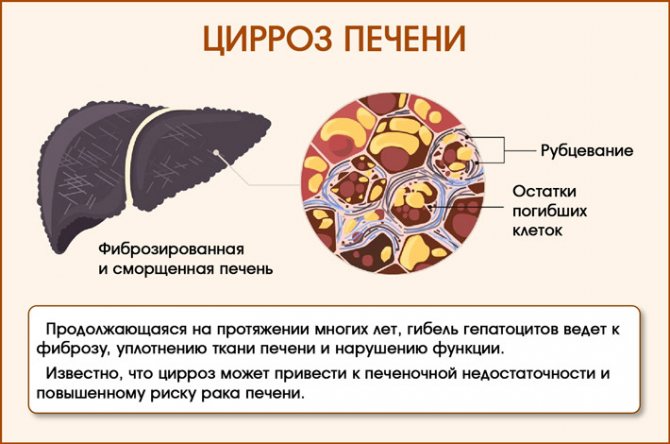
Увага! Прогноз при цирозі несприятливий. Як правило, летальний результат спостерігається по закінченню 3-5 років з моменту розвитку патологічних процесів. При цьому людина постійно відчуває біль, яка в термінальній стадії хвороби стає просто нестерпною, і щоб її хоч трохи зменшити, доводиться використовувати наркотичні препарати.
Народна медицина
Думка всіх лікарів щодо самолікування і лікування за допомогою різних народних методів зводиться до одного: портальна гіпертензія – це гострий стан, яке вимагає виключно медикаментозного лікування. Народні рецепти є неефективними і не здатні привести до позитивного результату при будь-якому результаті.
Ці кошти можна використовувати як доповнення до основного комплексного лікування, призначеного лікарем.
- Засіб з коренів кульбаби
Сушать і подрібнюють до порошкоподібного стану. Одну столову ложку отриманого порошку заливають склянкою окропу і залишають настоюватися на чверть години. Призначають по склянці 3 рази на добу.
- соки: Буряковий сік п’ють по половині склянки за півгодини до їди 3 рази на добу;
- Сік з моркви, суміш соків з моркви, буряка і огірка в співвідношенні 10:3:3, суміш соків з моркви і шпинату в співвідношенні 5:2; радять пити курсом протягом місяця по 250 мл щодня.
- Трав’яний відвар.
змішують:
- Листя кропиви 10 грам;
- Плоди шипшини 20 грам;
- Квітки ромашки 10 грам;
- Деревій 5 грам.
Дві столові ложки отриманої суміші заливають 0,5 літрами води, доводять до кипіння, зменшують вогонь і варять протягом 20 хвилин. Коли відвар охолоне, його приймають по 2 столові ложки 3 рази на день між їдою.
Що таке синдром портальної гіпертензії
Даний стан вражає комірну вену, що представляє собою венозний стовбур, через який циркулює кров у напрямку від непарних органів до печінки і назад (спостерігається свого роду кругообіг, під час якого відбувається очищення біологічної рідини від токсичних речовин). При розвитку даного ускладнення в ній утворюється блокада, що перешкоджає нормальному кровообігу. Це провокує виникнення застійних явищ, гіпертонії і варикозу, який небезпечний внутрішніми кровотечами. В результаті спостерігається цілий комплекс симптомів, що мають різну ступінь вираженості і залежать від розташування патологічного вогнища.
форми
Портальна гіпертензія при цирозі виникає на різних частинах ворітної вени. А так як вона розташовується як всередині печінки, так і за її межами, синдром підрозділяють на наступні форми:
- предпеченочна – патологічний осередок знаходиться за межами органу;
- внутрішньопечінкова – блокада формується в самій печінці;
- змішана – характеризується застоями відразу на декількох ділянках;
- постпеченочна – утворюється в областях, що доставляють кров у нижню статеву артерію.
стадії
Клінічна картина при портальній гіпертензії залежить не тільки від місця локалізації патологічних процесів, але і від ступеня їх розвитку. Всього виділяють 4 стадії:
- Доклінічна. У деяких людей на цьому етапі формування синдрому симптоми патології практично відсутні. В окремих випадках спостерігається легка нудота, зниження працездатності і млявість. У 20% хворих відзначається підвищене газоутворення, кишкові розлади і хворобливі відчуття в області пупка, які посилюються при пальпації.
- Компенсована. Клінічна картина на цій стадії розвитку гіпертензії залишається такою ж, тільки самі симптоми стають більш вираженими. Біль посилюється, запори і діарея виникають частіше, нудота супроводжує людину практично постійно. При цьому з’являється відчуття розпирання живота і переповненості шлунка, навіть при невеликому вживанні їжі. Огляд пацієнта показує збільшення обсягів печінки і селезінки.
- Декомпенсована. На даному етапі загальна симптоматика доповнюється травними розладами, які проявляються не тільки у вигляді нудоти, діареї або запору, а й блювоти, відсутністю апетиту, відразою до їжі. Також спостерігається жовтушність склер і шкіри, набряклість нижніх кінцівок, рук, повік, спленомегалія, асцит і крововиливи з слизових рота і носової порожнини.
- Термінальна. Характеризується розширенням вен травного тракту, загостренням геморою, багаторазовими крововиливами з уражених вен шлунка і анального отвору, посиленням симптоматики асциту (на даному етапі усунути його за допомогою діуретиків і дієти не надається можливим), виникненням ознак печінкової енцефалопатії, вираженим больовим синдромом, частою блювотою і т.д.
Наскільки швидко буде відбуватися перехід від однієї стадії до іншої, залежить від того, яка тактика лікування синдрому портальної гіпертензії при цирозі печінки була обрана і як суворо людина слідує всім рекомендаціям лікаря.
прогресування патології
Стадійність цирозу даного виду обумовлена прогресуванням портальної гіпертензії. Ознаки та ускладнення патологічних змін ворітної вени схожі з цирозною симптоматикою. Захворювання проходить наступні стадії розвитку:
- початкова або предасцитична (з помірними або незначними проявами);
- асцитична (з яскраво вираженими соматичними ознаками і зовнішніми змінами);
- кахетична (з приєднанням важких ускладнень).
На останній стадії розвивається термінальний стан, що характеризується патофункціональними змінами всіх органів і систем, що закінчується смертю пацієнта.
причини розвитку
Спровокувати гіпертонію ворітної вени можуть різні фактори. Так, наприклад, надниркова блокада формується на тлі хвороби Бадда-Кіарі, звуження статевої вени, в результаті постійного тиску новоутворень і патологічних процесів, які супроводжують запалення в серцевій сумці.
Внутрішньопечінкова форма хвороби в основному діагностується через розвиток самого цирозу. Також в ролі її провокатора можуть виступати:
- проходження затяжного курсу лікування цитостатиками;
- недавно проведені операції на органах черевної порожнини;
- розвиток запальних реакцій в клітинних структурах печінки.
Позапечінковий синдром утворюється в результаті вроджених і набутих аномалій судинної системи, перитоніту або ускладнень, що виникли в післяопераційний період. Визначити точну причину розвитку синдрому може тільки лікар після ретельної діагностики і збору анамнезу. В основному, саме від неї і залежить подальша тактика лікування.
прогноз
Цирозне ураження печінки, незалежно від причини його походження, є невиліковним. У половині випадків патологія ускладнюється водянкою, що значно погіршує прогноз на виживання. Портальний цироз, діагностований на останній стадії, закінчується смертю пацієнта протягом року. При виявленні хвороби в більш ранньому періоді, термін життя вимірюється п’ятьма роками. Шанси прожити 10-12 років є тільки в разі раннього виявлення патологічних змін і бездоганного дотримання всіх лікарських рекомендацій.
симптоми
Точної клінічної картини для даного стану немає, так як ознаки синдрому портальної гіпертензії при цирозі печінки завжди носять різний характер. На ранніх стадіях розвитку хвороби гостра симптоматика відсутня. Іноді у хворих відзначаються травні розлади і болі навколо пупка та в епігастральній ділянці, які і так характерні для наявної патології.
У міру розвитку захворювання симптоматика посилюється і доповнюється:
- спленомегалією;
- гіперспленізмом;
- варикозом ШКТ;
- внутрішніми крововиливами;
- анемією;
- асцитом;
- жовтяницею;
- травними розладами.
Потрібно відзначити, що загальна симптоматика при портальній гіпертензії в чому залежить від місця локалізації блокади. Так, наприклад, якщо вона формується над печінкою, то в цьому випадку хворого можуть турбувати сильні і раптові болі, що виникають в очеревині і під правим ребром, скачки температури. Коли ж застій утворюється всередині органу, то клінічна картина доповниться ознаками печінкової недостатності, пожовтінням слизових склер і під язиком.
Види, стадії
Портальний цироз печінки проходить чотири стадії формування.
- На початковій стадії розвиваються незначні зміни функцій печінкової тканини.
- При компенсованій стадії розширюються венозні судини стравоходу.
- При вираженій стадії у хворого розвивається виражений асцит. Селезінка поступово збільшується.
- На стадії геморагій відбуваються численні розриви судин стравоходу, шлунка, прямої кишки. Розвивається недостатність печінки, перитоніт.
Можливі ускладнення
Портальна гіпертензія на тлі цирозу є небезпечним станом, лікувати яке необхідно відразу ж після його виникнення. Відсутність терапії може спричинити ускладнення, що значно погіршують перебіг основної хвороби і підвищують ризик летального результату. До них відносяться:
- варикозне розширення вен ШКТ з подальшими кровотечами;
- гіперспленізм;
- енцефалопатія;
- грижі та багато іншого.
Важливо знати! Всі ці стани підсилюють патологічні процеси в печінці і призводять до різкого прогресування цирозу. У сукупності з цим захворюванням вони здатні в рази скоротити тривалість життя людини.
Хірургічне втручання
Операцію при цирозі, ускладненому портальною гіпертензією, проводять в таких випадках:
- Варикоз вен портальної системи з високою ймовірністю крововиливів.
- Спленомегалія, на тлі якої руйнуються еритроцити.
- Асцит, який не вдається усунути за допомогою сечогінних препаратів.
Щоб усунути ці ускладнення, лікарі проводять такі операції:
- Під час спленоренального шунтування хірург формує анастомоз з селезінкової вени, яка проходить печінку і з’єднується з нижньою порожнистою веною.
- При порталосистемному шунтуванні лікар накладає анастомоз, який використовується як додатковий шлях для кровотоку.
- Деваскулярізація – це оперативне втручання, під час якого видаляють кровоточать варикозно розширені вени дистального відділу стравоходу і кардіального ділянки шлунка.
Увага. Якщо вищеописані методики протипоказані або малоефективні, то лікарі приймають рішення про пересадку органа. Як правило, хворому трансплантують частину залози близького родича, так як такий імплантат швидше приживається.
При варикозі вен призначають такі операції: ушивання уражених судин, склерозування, лігування варикозно розширених вен, тампонада розширених вен балонним зондом.
Щоб компенсувати недолік обсягу крові після крововиливу, застосовують такі препарати:
- Еритроцити.
- Плазму, виділену з донорської крові.
- Плазмозаміщуючі розчини.
- Гемостатичні засоби, які зупиняють кровотечу.
При гіперспленічному синдромі (збільшення селезінки, підвищення концентрації клітинних елементів в кістковому мозку) приймають стимулятори лейкопоезу та аналоги гормонів надниркових залоз. Крім того, проводять емболізацію селезінкової артерії, а в окремих випадках приймається рішення про видалення селезінки.
Лікування асциту черевної порожнини проводять із застосуванням антагоністів гормонів кори надниркових залоз, діуретичних засобів і водорозчинних білків.
Важливо. Енцефалопатія загрожує інвалідизацією або летальним результатом, тому при появі нервово-психічних розладів слід терміново провести грамотну терапію. Для цієї мети застосовують антибіотики, лактулозу. Крім того, пацієнт повинен дотримуватися дієти. В крайньому випадку проводиться трансплантація печінки.
Діагностичні процедури
Щоб поставити правильний діагноз і призначити лікування, лікарю необхідно отримати повноцінну картину про стан організму хворого. Для цього він здійснює візуальний огляд пацієнта, проводить пальпацію уражених органів, а також рекомендує пройти наступне обстеження:
- рентген;
- фіброгастродуоденоскопію;
- комп’ютерне дослідження (МРТ, КТ, УЗД);
- біопсію;
- ехокардіографію.
Яке саме обстеження необхідно пройти хворому, вирішує тільки лікар. У деяких випадках призначається діагностична лапароскопія, консультація кардіолога, невролога та інших вузькопрофільних фахівців. Чим більше отримано інформації про стан здоров’я пацієнта, тим вище шанси підібрати найбільш ефективну терапію.
Дієта
Харчування має забезпечити механічне і хімічне щадіння, і створювати можливий функціональний спокій печінки. Обмежують вміст жиру. Білки і вуглеводи повинні відповідати фізіологічній нормі.
У раціон вводять:
- Продукти з вмістом повноцінних білків (наприклад, сир);
- Ліпотропні речовини;
- Вітаміни в складі ягід, фруктів і овочів.
Збільшення споживання легкозасвоюваних вуглеводів порушує функцію виділення жовчі, тому потрібно відмовитися від цукру, варення, меду. Показано рясне пиття, обсяг рідини до 3 літрів на добу.
Харчування дробове, часте, невеликими кількостями. Продукти відварюють і подають в протертому вигляді.
Виключають:
- М’ясо жирних сортів;
- Усі копченості;
- Соління;
- Мариновані заготовки;
- Гостре;
- Солодощі та здобу.
Категорично заборонені вино і алкогольні напої.
При цирозах можуть розвиватися проноси з ознаками стеатореї. Стан можна полегшити відмовою від молока і продуктів з проносною дією.
При набряковому синдромі і асциті доречно зменшити обсяг рідини, що випивається. Їжа повинна бути багата калієм. Їжу готують без солі.
У пацієнтів на тлі захворювання може пропадати апетит. Тоді меню складають індивідуально. Вибір повинен падати на свіжі овочі і фрукти, ягоди. У раціон включаються соки, молочнокислі продукти. Мінімум прянощів.
Рецепти страв.
Салати:
- Зі свіжих огірків і помідор. Овочі миють і ріжуть, змішують. Додають сіль за смаком. Заправляють оливковою олією або сметаною. Прикрашають кропом.
- Морквяний.
Беруть:
- Вимиту очищену моркву, натирають на тертці, краще великій;
- Нарізані соломкою свіжі яблука, чорнослив і курагу.
Все змішують. Додають сметану.
Перші страви:
- Вегетаріанський борщ.
Капусту шаткують.
Поміщають в каструлю з киплячою водою і доводять до кипіння.
Додають:
- Нарізаний квадратиками картоплю;
- Тушковані буряки з ріпчастою цибулею.
Через десять хвилин після закипання вливають розведену борошняну пасеровку і варять ще стільки ж.
Сіль, цукор, лимонну кислоту додають за смаком.
Варять близько п’яти хвилин.
Надають колір за рахунок бурякового настою.
При подачі на стіл додають сметану і прикрашають зеленню.
- Молочний суп з м’ясним пюре.
М’ясо відварюють і пропускають через м’ясорубку до 3 разів, потім протирають через сито.
Готують слизистий відвар з рису.
Все змішують, додають сіль. Доводять до кипіння. Трохи охолоджують.
Заправляють сумішшю, приготовленою з вершків і яєчного білка. Подають з вершковим маслом.
Другі страви
З м’яса:
- Яловичина, запечена в соусі.
Для однієї порції в форму, змащену маслом, наливають молочний соус (невелика кількість), кладуть 3 шматочка парового м’яса.
По краях розташовують відварений і нарізану картоплю. Заливають залишком соусу.
Зверху посипають сиром. Ставлять запікатися в духовку.
- Гуляш.
М’ясо нарізають шматочками приблизно по 20-30 грам, бланшують.
Додають помідори або томатну пасту без добавок, воду і тушкують.
З курки:
- Суфле з курей.
Куряче філе відварюють. Кілька разів пропускають через м’ясорубку.
У вийшов фарш по черзі втручаються:
- Густий молочний соус;
- Оливкова олія;
- Яєчний жовток;
- Білок, збитий в круту піну.
Масу поміщають в форму і запікають у духовці близько півгодини до утворення тонкої рум’яної скоринки.
Нарізають на порції і подають з маслом.
В якості гарнірів в меню можна включати:
- Картопляне пюре;
- Протертий відварений рис;
- Вермішель або локшину.
Лікувальна тактика
Залежно від стадії і форми гіпертензії, лікування може грунтуватися тільки на прийомі лікарських препаратів або припускати під собою хірургічне втручання. Але в будь-якому випадку, людині доведеться приділити особливу увагу своєму харчуванню, так як воно є головним у боротьбі з цим захворюванням. Дотримання дієти дозволить не тільки зменшити симптоматику синдрому, але і знизити навантаження на печінку.
Увага! Не варто вдаватися до допомоги народних засобів. При такому «комплекті», як цироз і портальна гіпертензія, застосування таких методів не дасть позитивних результатів. Якщо людина буде використовувати їх в якості основного лікування, то тільки посилить перебіг хвороби.
Консервативна терапія
У лікуванні синдрому важливим моментом є купірування симптомів, що виникають на тлі застійних явищ в ворітної вени. З цією метою використовуються різні медикаменти.
Щоб знизити тиск і звузити просвіт артеріол, призначають гормони гіпофіза і органічні нітрати, а також бета-адреноблокатори. При розвитку асциту застосовуються сечогінні препарати, які забезпечують виведення з організму надлишків рідини. Так як при порушеному функціонуванні печінки в кишечнику накопичується безліч токсичних речовин, що викликають інтоксикацію, обов’язковим є прийом сорбентів. Для зниження ризиків розвитку ускладнень бактеріального характеру використовуються антибіотики.
Всі препарати призначаються строго індивідуально! Їх прийом слід здійснювати курсами, не перевищуючи дозувань, так як надмірна дія лікарських засобів на печінку згубно позначається на стані гепатоцитів.
Хірургічне лікування
Критерії вибору лікувальної тактики безпосередньо залежать від протікання хвороби. Якщо вона супроводжується асцитом, варикозом травного тракту, то в цьому випадку крім медикаментів показана операція. Виконуватися вона може по-різному.
Найчастіше вдаються до методу спленоренального шунтування. Під час такого втручання здійснюється обхідний анастамоз – з’єднання селезінкової артерії з порожнистою веною. Такі маніпуляції дозволяють усунути застійні явища і налагодити процес кровообігу.
Якщо у пацієнта спостерігається спленомегалія, то використовується деваскулярізація стравоходу і шлунка. При цьому обов’язковою умовою є повна резекція селезінки. Коли синдром супроводжується варикозом, застосовується склеротерапія і лігування уражених вен. У важких випадках проводиться пересадка донорської печінки. Така операція дозволяє знизити ризики прогресування цирозу і відновити кровообіг в шлунково-кишковому тракті. Однак вона нерідко супроводжується ускладненнями, тому що ймовірність того, що орган не приживеться, досить висока.
Корекція харчування
При цирозі печінки хворим в будь-якому випадку призначається лікувальна дієта. Однак, якщо ця патологія доповнюється портальною гіпертензією, то в цьому випадку пацієнту необхідно внести в свій раціон ще деякі зміни:
- Відмовитися від солі або звести її вживання до мінімуму (до 3 г на добу);
- Зменшити кількість білкової їжі.
Білок – це специфічний нутрієнт, який важко перетравлюється організмом і надає сильне навантаження на печінку, що часто призводить до розвитку енцефалопатії. Тому страви з його змістом потрібно їсти в невеликих кількостях.
Методи діагностики
Діагностичні методи, спрямовані на виявлення захворювань печінки, зводяться до проведення ряду стандартних лабораторних та апаратних досліджень. До основних з них відносять:
- Біохімічний аналіз крові. Визначають рівень ферментативних показників АСАТ, АлАТ і кількість травних бактерій, які розщеплюють харчові волокна, жири і клітковину.
- Загальний аналіз крові. Запальний процес в організмі супроводжується збільшенням показників ШОЕ і гострою недостатністю гемоглобіну.
- Аналіз калу на приховану кров.
- Аналіз крові на онкомаркери. Вкраплення чужорідних агентів видно виключно при спеціальному освітленні з використанням високочутливих мікроскопів.
- Дуоденальне зондування фракційного типу. Дослідження спрямоване на визначення типу порушення роботи шлунково-кишкового тракту.
- Магнітно-резонансна томографія. Проводиться для додаткового підтвердження діагнозу.
При розвитку цирозу проводять біопсію печінки. Це необхідно з метою встановлення найбільш продуктивних терапевтичних заходів для збереження життя пацієнта.
Профілактика
Запобігти розвитку портальної гіпертензії складно, тому що при цирозі в печінці відбуваються патологічні процеси, які негативно позначаються на кровообігу. Але якщо дотримуватися всіх рекомендацій лікаря, то ймовірність знизити ризики виникнення є. Для цього хворому потрібно:
- Позбутися від шкідливих звичок;
- Правильно харчуватися;
- Відмовитися від прийому лікарських засобів, що роблять гепатотоксичну дію;
- Регулярно відвідувати лікаря.
Дані заходи є ефективними тільки в тому випадку, коли людина застосовує їх на практиці ще з самого початку розвитку цирозу. При ускладненому перебігу патології попередити виникнення синдрому допоможе госпіталізація і постійне лікарське спостереження.
Підвищений тиск у ворітній вені може призвести до розриву її стінок і внутрішньочеревної кровотечі. Тому затягувати з лікуванням синдрому ні в якому разі не можна, і при виникненні його первинних симптомів слід негайно відвідати фахівця.
Читайте також
Основні симптоми даного захворювання пов’язані з сильним збільшенням кров’яного тиску в портальній (ворітній) вені, що доставляє кров до печінки від таких органів, як шлунок, селезінка, кишечник. Це ускладнення відбувається через появу в печінці рубцевої тканини, і зміни її структури, що перешкоджає кровотоку.
Гіпертензія ускладнює перебіг гематологічних, кардіологічних, шлунково-кишкових (гастроентерологічних) та інших хвороб. З огляду на серйозність таких діагнозів, важливо вчасно звернутися до гастроентеролога.
Основні профілактичні заходи
Розвиток портальної гіпертензії можна попередити. Найбільш частою причиною є гепатит. Для його попередження потрібно:
- їсти тільки миті овочі;
- відмовитися від вживання сирої води і алкоголю;
- приймати ліки строго за призначенням лікаря;
- виключити контакт з хімікатами;
- відмовитися від наркотиків;
- користуватися тільки стерильними інструментами;
- перевіряти донорську кров перед вливаннями;
- відмовитися від відвідування тату-салонів;
- користуватися тільки власними засобами гігієни;
- виключити незахищені статеві контакти.